大腸がんとは
 大腸は大きな消化管で、直腸、S状結腸、下行結腸、横行結腸、上行結腸、盲腸といった部位に分けられます。大腸がんの多くは、良性の腫瘍である大腸ポリープ(腺腫)を放置することで悪性に変化したものです。ただし、大腸ポリープを発症せずに直接大腸がんが発症するケースも稀に報告されています。近年は食事で脂質やたんぱく質を摂ることが増え、食物繊維の摂取量が少なくなりました。その結果、大腸がんの発症者は年々増えており、その数はがん全体で2019年に1位となった他、2020年のがん全体の男女合計死亡者数で2位となっています。大腸がんは初期症状が乏しく自覚症状もほとんどない疾患であるため、罹患したことに気が付かないまま、がんが進行している場合が多いです。しかし、早期発見と治療ができれば完治する可能性が高いため、いかに早く発見し治療を始められるかが重要になります。大腸カメラ検査ではこうした自覚症状のない大腸ポリープや大腸がんを早期に発見することが可能です。40歳を過ぎたあたりから大腸ポリープが発生する確率が上がり、50歳頃には大腸がんの発症が増え始めます。そのため、症状や体の異変が見られない状態であっても、40歳頃からは定期的に大腸カメラ検査を受けて、大腸の状態を確認するようにしましょう。
大腸は大きな消化管で、直腸、S状結腸、下行結腸、横行結腸、上行結腸、盲腸といった部位に分けられます。大腸がんの多くは、良性の腫瘍である大腸ポリープ(腺腫)を放置することで悪性に変化したものです。ただし、大腸ポリープを発症せずに直接大腸がんが発症するケースも稀に報告されています。近年は食事で脂質やたんぱく質を摂ることが増え、食物繊維の摂取量が少なくなりました。その結果、大腸がんの発症者は年々増えており、その数はがん全体で2019年に1位となった他、2020年のがん全体の男女合計死亡者数で2位となっています。大腸がんは初期症状が乏しく自覚症状もほとんどない疾患であるため、罹患したことに気が付かないまま、がんが進行している場合が多いです。しかし、早期発見と治療ができれば完治する可能性が高いため、いかに早く発見し治療を始められるかが重要になります。大腸カメラ検査ではこうした自覚症状のない大腸ポリープや大腸がんを早期に発見することが可能です。40歳を過ぎたあたりから大腸ポリープが発生する確率が上がり、50歳頃には大腸がんの発症が増え始めます。そのため、症状や体の異変が見られない状態であっても、40歳頃からは定期的に大腸カメラ検査を受けて、大腸の状態を確認するようにしましょう。
大腸がんの症状
大腸がんは初期症状がほとんどなく、がんが進行することで出血と狭窄の症状が見られます。
出血
大腸がんは表面が脆く便が擦れるだけで出血することがあります。そのため、排便時の便が赤黒くなったり、鮮血便になったりすることがあります。出血量が少量である場合は肉眼で確認できない程度のごく少量の潜血反応が見られることもあります。健康診断で行う便潜血検査は、ごく少量の潜血反応を発見することで大腸がんの可能性を見つけ出し、大腸カメラ検査を受けるきっかけになります。陽性反応が出た場合は早急に大腸カメラ検査を受けるようにしましょう。
狭窄
大腸がんや大腸ポリープは時間をかけて大きくなりますが、病変が便の通り道を狭くすることで狭窄が起こります。狭窄は便を細くし、便秘などの症状を引き起こします。また、進行すると腸閉塞を発症させ、吐き気や嘔吐、お腹の痛みや膨満感などの症状が現れます。最悪の場合、腸管の穿孔(穴があくこと)なども起きるため、早期の治療開始が望ましいです。
大腸がんの原因
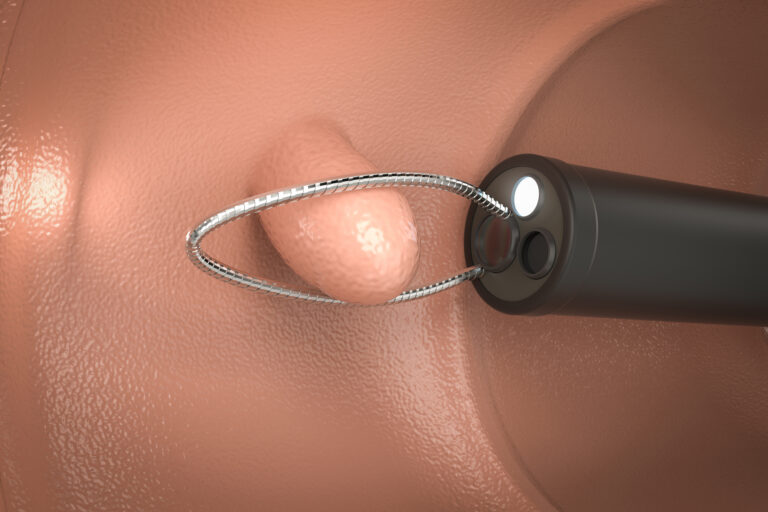 大腸ポリープが発生し大きくなることで悪性化し、大腸がんとなるケースがほとんどです。
大腸ポリープが発生し大きくなることで悪性化し、大腸がんとなるケースがほとんどです。
10mm以下の大きさの大腸ポリープはがん化する恐れがほとんどない一方で、10m~20mmの大きさのポリープは約2%が大腸がんに発展しており、さらに20mm以上の大腸ポリープは約20%以上が大腸がんに変化したという研究結果があります。
大腸ポリープ、大腸がんが増加している代表的な要因として挙げられるのは、食の欧米化による食事内容の変化です。食物繊維を摂る機会が減り、脂質や動物性たんぱく質の摂取が増えたことが、大きな要因とされています。便の量を増加させて排泄を促してくれる食物繊維の摂取量が減少したことにより、腸内に便が残る時間が長くなったことや、代謝で生成される発がん性物質が腸内に残りやすくなってしまったことが原因であると言われています。
年齢ごとに見る大腸がん発生の原因
大腸ポリープは40歳頃から発症しやすくなります。これは生活習慣病などの病気にかかりやすくなることも関係していると言われています。40歳を過ぎると身体機能の衰えが出始め、運動不足によって血流が悪くなるなど疾患の要因が増えます。また、50歳頃になると大腸がんの発症数が増える傾向にあります。これは40歳頃から発生した大腸ポリープが大きくなりがん化する確率が上がるからです。大腸カメラ検査で大腸ポリープを発見し、早期に切除することで、がん化を防ぐことができます。また、若い年齢であっても大腸がんを発症する危険性はあります。大腸がんは遺伝性、家族性が強いとされており、家族や血縁関係者に大腸ポリープや大腸がんを患った人がいる際は、発症の危険性が高いです。当てはまる方は症状がなく、40歳に満たないとしても定期的な大腸カメラ検査を受けることを推奨いたします。その他にも遺伝性が高いとされている疾患に遺伝性非ポリポーシス大腸がん、家族性大腸ポリポーシスといったものがあります。
大腸がんの検査
 大腸カメラ検査は、最も確実性の高い検査です。直接大腸を内部から観察することができるため、大腸ポリープや潰瘍、炎症の起きている部分などを確認することができます。検査中に疾患が疑われる箇所を発見した場合、そのまま組織を採取して病理検査を行い、確定診断を行うことが可能です。大腸ポリープを発見できた場合も、そのまま日帰り手術として切除を行うことができ、出血があれば止血を行うこともできます。このように大腸カメラ検査は1回で検査から治療、予防までを行えるため非常にメリットの大きい検査と言えます。
大腸カメラ検査は、最も確実性の高い検査です。直接大腸を内部から観察することができるため、大腸ポリープや潰瘍、炎症の起きている部分などを確認することができます。検査中に疾患が疑われる箇所を発見した場合、そのまま組織を採取して病理検査を行い、確定診断を行うことが可能です。大腸ポリープを発見できた場合も、そのまま日帰り手術として切除を行うことができ、出血があれば止血を行うこともできます。このように大腸カメラ検査は1回で検査から治療、予防までを行えるため非常にメリットの大きい検査と言えます。
また、大腸がんの転移の有無を調べるためには腹部CT検査、MRI検査、腹部エコー検査などを行うのが一般的です。これらの検査で総合的に大腸がんの進行度を確認し、治療に役立てていきます。また、薬物療法の効果確認や手術後の再発を確認するために腫瘍マーカー検査を行います。大腸がんの腫瘍マーカーはCEA 、CA19-9、p53抗体になります。
大腸がんの治療
消化管は5層の構造で形成されており、消化管の内側から粘膜、粘膜下層、固有筋層、漿膜下層、漿膜となっています。ほとんどのがんは粘膜での発症後、徐々に深部に進行していき、リンパ節や他の臓器に転移する可能性が高くなります。大腸がんを早期に発見できた場合、粘膜上で留まっていることや深部への進行が軽度であることが多いため、内視鏡による治療で完治することができます。
しかし、がんの範囲が広く進行している状態だと、外科手術による治療が必要になります。また、粘膜下層でも固有筋層近くまでがんが進行していると、リンパ節を含む様々な箇所へ転移する可能性が高いため、疾患部分を内視鏡で切除しても、その後に追加で手術を行う場合もあります。大腸がんは固有筋層まで拡大している場合は進行がんとなり、手術での治療を行うか、転移箇所が多く手術が困難と判断される場合は抗がん剤治療などで対応します。転移が軽度であれば、補助治療として手術後に抗がん剤を使用した治療を行うこともあり、大腸がんが進行した場合、約1割程度が肝臓への転移が見られることもあるため、その際も外科手術で患部の切除を行うのが一般的です。手術が困難な場合は化学療法などで対応します。
このページの監修者

髙橋 政義 Masayoshi Takahashi
医療法人社団 慈圭会 髙橋内科医院 院長
- 日本内科学会認定医
- 日本消化器病学会専門医
- 日本消化器内視鏡学会専門医
- 日本肝臓学会専門医
- がん治療認定医
- 日本医師会認定産業医












